胫骨结节骨软骨炎(膝关节侧位)
【临床表现】
外伤史常不明显,局部疼痛及胫骨结节部肿大、压痛。 主要为膝前方的局限性疼痛。病儿上下阶梯、跑、跳时疼痛明显。下跪时局部受髌韧带紧张牵拉,直接压迫而疼痛更为加重。休息后疼痛可缓解或消失。望诊和触诊可发现髌腱肥厚,胫骨结节增大,压痛点在髌腱附着点处。膝关节无肿胀或积液,浮骸试验(一)。膝关节在抗阻力伸直时或充分屈曲下蹲时疼痛加重。因为该两项检查使髌腱对胫骨结节拉力增加之故。【影像学表现】
1.局部软组织肿胀为重要的基本征像,尤以髌韧带的增大或增厚为著,以后肌腱可产生继发性钙化或骨化。 2.胫骨结节骨骺不规则增大,密度不匀,有节裂或边缘光滑的游离骨块。结合临床,本病诊断不难,但常需与健侧对照观察。【鉴别诊断】
需与胫骨结节撕脱性骨折鉴别。与撕脱骨片不同之处是与骨块相对应的干骺端骨缺损处较大,且边缘较光滑。另外游离骨块的边缘也较骨折片完整。【治疗】
一般不需要特殊治疗。可以对症服用止痛药。以减少运动量为主,4-6个月后本病可以自愈
膝关节检查
一、膝关节力线——站立位
脱鞋平地站立,尽可能使踝关节和膝关节并拢,了解膝关节轴线。
正常膝关节的解剖轴线(FTA)有5°-7°的外翻角,机械轴线则为0°,即股骨头中心、膝关节中心和踝关节中心呈一直线。在一般体检中,主要大致了解膝关节的机械轴线。正常情况下膝关节能够并拢,双踝之间应当有4-6cm间距。如果膝关节不能并拢则意味着膝内翻,如果踝关节间距过大则说明膝外翻,内外翻角度通过目测进行估算。
膝关节力线的测定对于关节疼痛的诊断,手术方案的选择都具有重要意义。内翻膝伴有膝关节内侧疼痛常,外翻膝伴有膝关节外侧疼痛,常提示内侧或外侧胫股关节的骨关节炎。内翻膝出现膝关节外侧的疼痛则常提示膝关节外侧半月板的损伤,相反外翻膝出现膝关节内侧疼痛常意味着膝关节内侧半月板的损伤。国人内翻膝出现机会较多,因而内侧半月板的切除要慎重,否则会加剧内侧关节间室的退变。切除外侧盘状半月板可以使内翻力线有轻度矫正,有利于应力在关节内外间隙的重新分布,因而切除外侧半月板后,有时却能获得良好的效果。相反,西方人外翻膝较多,对外侧半月板的重视程度远较我们高,损伤的外侧半月板是他们千方百计修补的对象,当然,这其中还有外侧胫股关节较内侧吻合程度差,外侧半月板在减少胫股关节点状应力接触中有更大作用的因素存在。对于伴有严重膝关节力线异常的骨关节炎,关节镜下清创及软骨治疗虽然能够缓解膝关节疼痛,其主要治疗手段应当是高位胫骨截骨。
二、髌骨相关检查——仰卧位
髌骨既是股四头肌应力传导的支点,也是膝关节前方的一个“浮标”。髌骨相关检查主要涉及髌股关节、内侧滑膜皱襞和关节积液。
1.关节积液:患者仰卧,伸膝位进行检查。膝关节积液可以分为三个等级。膝关节积液三度(+++)——即通常所说的浮髌征:一手于髌上囊加压,另一手向后点击髌骨,有髌骨和股骨撞击感即为阳性,此时关节内约有60ml-80ml积液。膝关节积液二度(++):浮髌征阴性时,一手拇食指分别置于髌韧带两侧“膝眼”处,另一手于髌上囊加压,如果拇食指由于关节内压力作用而张开,则为阳性。此时关节积液30ml-40ml,尚不足以浮起髌骨。这个方法也用来鉴别关节积液和滑膜增生,滑膜增生情况下双侧膝眼处呈隆起状态,但是于髌上囊加压时,没有这种由于液压传递而引起的拇食指张开。膝关节积液一度(+):膝关节二度检查阴性时,用一横指沿髌骨外侧支持带处施压,另一手食指于髌骨内侧支持带处检查液压传递感或波动感,如果有此感觉则为阳性。
急性外伤所引起的关节积液意味着关节血肿,陈旧性损伤所导致的关节积液常提示关节内的组织结构损伤尚未修复,无明显外伤原因的关节积液常为全身性疾病于关节部位的反映,如风湿热,也可能是关节退变物对滑膜刺激所引起。
2.髌后撞击痛:屈膝30°-45°,用拇指向后挤压髌骨,引起疼痛则为阳性。髌后撞击痛检查的目的了解髌股关节软骨损伤或者退变情况,但是一来该方法检查的阳性率不高,对于髌骨软骨软化症远不及伸膝抗阻试验和半蹲试验敏感性高,第二,无法鉴别髌骨软骨软化和髌骨半脱位所引起的膝前疼痛。从理论上讲,髌骨半脱位引起髌股关节外侧关节软骨的高压和退变,应当导致外侧的髌后撞击痛,但是大多数患者往往同时有内侧的髌后撞击痛,这是因为软骨的营养是在正常的应力刺激所造成的挤压和膨胀过程中完成,髌骨半脱位时因为内侧髌股关节面缺少正常应力刺激,产生营养障碍而退变。
3.髌骨活动度:完全伸膝位,以两拇指置于髌骨外侧缘,向内推移髌骨。一般将髌骨的四分之一宽度定为一度。正常情况下髌骨的内移程度在1-2度之间,超过二度说明髌骨活动度太大,小于一度说明髌骨外侧支持带紧张,即髌骨内移受限检查阳性。对于习惯性髌骨脱位或者半脱位,如果髌骨内移活动度正常,外侧支持带的松解并不能降低髌骨脱位的趋势,应当以胫骨结节内移等骨性手术为主。
4.内侧滑膜皱襞嵌夹症(Shelf症):伸膝位,向内侧持续推移髌骨,而后逐渐屈曲膝关节,在屈膝接近45°时产生髌骨内侧的明显疼痛,进一步屈曲膝关节则产生弹响感,而后疼痛缓解,此为内侧滑膜皱襞嵌夹症阳性。内侧滑膜皱襞可分为三型:Ⅰ型为发育不全型,靠近内侧滑膜壁处仅有一条滑膜皱襞的残迹,Ⅱ型为正常发育型,内侧滑膜皱襞如一层货架(Shelf)由上到下纵行置于前内侧关节囊壁,但是在膝关节伸屈活动中与股骨内髁无接触,Ⅲ型为异常增生型,指滑膜皱襞增生肥厚呈条索样,在膝关节伸屈活动中与股骨内髁摩擦。滑膜皱襞综合症Ⅲ型滑膜皱襞所产生的膝关节前内侧疼痛症状。当内侧滑膜皱襞呈Ⅲ型时,在伸膝位向内推移髌骨即将该皱襞挤压于髌骨与股骨内髁之间,随着屈膝程度的增加,髌骨与股骨内髁之间的压力增加,因而疼痛症状加重,而当进一步屈膝,滑膜皱襞从髌股间隙脱出滑向股骨髁内侧时,则症状缓解。内侧滑膜皱襞嵌夹症具有关节镜下滑膜皱襞切除的强手术指征。
5.恐惧症(Apprehenshiontest):完全伸膝位,向外侧持续推移髌骨,而后逐渐屈曲膝关节。在屈膝接近45°时患者产生髌骨脱位的恐惧感而拒绝该检查继续进行,此为恐惧症阳性。恐惧症检查是检查习惯性髌骨脱位的一个最敏感的检查方法。其意义不言自明。
6.股四头肌角(Quadricep Angle → Q Angle → Q角):仰卧,伸膝位。自髂前上棘向髌骨中心点做连线并向远侧延伸,自髌骨中心点向胫骨结节做连线,这两条线之间的锐性夹角就是股四头肌角(Q角)。正常股四头肌角为5°-10°。一般情况下,对于习惯性髌骨脱位,如果股四头肌角大于15°,单纯行软组织手术将不能治愈,而应当结合骨性手术。
三、膝周压痛点——仰卧位
膝周压痛点是确定膝关节疼痛具体病因的最可靠的依据。根据压痛点可以初步鉴别关节内和关节外因素。
膝关节外侧压痛点:腓骨头处——股二头肌止点炎,长期股二头肌紧张性活动引起,疼痛可以向小腿中上段前外侧放射,结合屈膝抗阻试验可进一步确诊,腘绳肌牵伸治疗有效;外侧副韧带走行部——外侧副韧带损伤;股骨外上髁——髂胫束炎,由于髂胫束挛缩或髂胫束于股骨外上髁部位反复刺激引起,行髂胫束牵伸试验可以进一步确诊,髂胫束牵伸治疗有效;股骨外上髁——腘肌腱止点炎,压痛点在外侧副韧带止点前缘,屈膝位内旋抗阻试验阳性,外伤、劳损或者髂胫束刺激均可引起,有人将其与髂胫束炎一起称为膝外侧疼痛综合症。
膝关节前侧压痛点:髌骨上缘——股四头肌止点病,长期股四头肌高强度紧张活动引起,90°伸膝抗阻试验阳性;髌骨尖及髌韧带——髌尖炎和髌腱周围炎,伸膝抗阻试验阳性;胫骨结节——胫骨结节骨软骨炎;髌骨内侧缘——髌骨半脱位或者习惯性髌骨脱位;髌骨内侧——内侧滑膜皱襞综合症;髌骨两侧至胫骨内外髁——伸膝筋膜炎,伸膝抗阻试验阳性。髌韧带两侧——髌下脂肪垫炎。
膝关节内侧压痛点:胫骨结节内侧部——鹅足止点炎,鹅足滑囊炎,长期腘绳肌紧张性活动引起,疼痛可向小腿前内侧放射,屈膝抗阻试验阳性;内侧副韧带走行部——内侧副韧带损伤。胫骨平台后内侧部——半膜肌止点炎。
关节线平面——半月板损伤,关节囊韧带损伤,局限性滑膜炎。
四、膝关节活动度——仰卧位
膝关节活动度受限不是膝关节疾病诊断的特异性体征,但是可以作为病情发展和治疗结果的检测指标。膝关节活动度受限有真性交锁、假性交锁和活动终末受限三种特殊形式。真性交锁指关节间隙内物质嵌夹所引起的关节伸屈不能。断裂的交叉韧带残端,破裂的半月板,关节内游离体,异常增生的滑膜,破裂的滑膜皱襞都可以引起关节真性交锁。假性交锁指关节内大量积液而引起的伸屈功能障碍,因为在膝关节屈曲30°时关节腔容量最大而痛感最轻,因而患膝总是保持在屈膝30°位,类似交锁。活动终末受限指伸屈中间过程正常,但是至完全伸膝或者完全屈膝时因为疼痛而不能最终完成,常见于膝关节慢性滑膜炎。
膝关节活动度的记录按中立位0°标记。如一正常膝关节过伸10°,屈膝130°,则记录为10°-0°-130°,如果一膝关节有10°伸膝受限,屈膝为90°,则记录为0°-10°-90°。
五、内外侧稳定性检查——仰卧位
由于对膝关节稳定结构的进一步认识,人们认识到膝关节侧向稳定性不单单由内外侧副韧带来保证,而是由膝关节内侧复合稳定结构和外侧复合稳定结构来保证。内侧复合结构包括内侧副韧带、鹅足、半膜肌和腘斜韧带,其中鹅足、半膜肌和腘斜韧带组成后内侧角,外侧复合结构包括髂胫束、外侧副韧带、股二头肌腱和腘肌腱,其中外侧副韧带、股二头肌腱和腘肌腱组成后外侧角。
完全伸膝位内外侧不稳:用腋部夹持患侧足,双手扶小腿,施以外翻及内翻应力,分别检查关节外翻和内翻时的松弛程度。
内外侧复合结构的受损程度或者松弛程度可分为三度。从理论上从关节间隙张开的程度来区分,张开达5mm为一度,10mm为二度,15mm为三度。这需要经过应力位摄片来确定,在临床体检时常难以准确判定。由于膝关节外翻及内翻每增加1°,内侧或者外侧关节间隙张开近似1mm,因而在体检时可以通过外翻和内翻角度的增加来断定内侧或者外侧关节间隙的张开程度。当外翻角度增加至5°时可以认为膝关节内侧一度不稳,增加至10°时则确定为二度不稳,依次类推。
在完全伸膝位,膝关节内侧的稳定性首先由紧张的后内侧角来保证,其次为侧副韧带,再次为交叉韧带。当完全伸膝位有明显外翻不稳时,常意味着这三组结构同时受损,当仅有内侧副韧带或者交叉韧带损伤时,由于后内侧角的完整性,并表现不出外翻稳定性的变化。同样,在完全伸膝位,膝关节外侧的稳定结构首先由紧张的后外侧角来保证,其次为髂胫束和关节囊韧带,再次为交叉韧带。当完全伸膝位有明显内翻不稳时,也意味着这三组结构同时受损。
屈膝20°内外侧不稳:同上夹持患侧足,以双手扶小腿,屈膝20°,分别施以外翻及内翻应力,检查膝关节内侧和外侧的稳定程度。不稳定程度的分级同完全伸膝位。
屈膝20°时,后内侧角和后外侧角松弛,膝关节内侧的稳定性首先由内侧副韧带来提供,其次为交叉韧带;膝关节外侧的稳定性首先由髂胫束、外侧副韧带和关节囊韧带来提供,其次也是交叉韧带。因此当出现膝关节内侧不稳时首先说明内侧副韧带损伤,随着不稳定程度的增加也可伴发交叉韧带损伤。当膝关节外侧出现不稳时首先说明髂胫束、外侧副韧带和关节囊韧带损伤,同样随着不稳定程度的增加也可伴发交叉韧带损伤。
结合完全伸膝位和屈膝20°位膝关节内外侧稳定性检查,可以大致断定那些膝关节稳定结构损伤。比如屈膝20°膝关节内侧不稳而完全伸膝位稳定时说明单纯内侧副韧带损伤,屈膝20°位和完全伸膝位膝关节内侧均不稳时说明整个内侧复合结构损伤;屈膝20°膝关节外侧不稳而完全伸膝位稳定时说明髂胫束、外侧副韧带和外侧关节囊韧带损伤,屈膝20°位和完全伸膝位膝关节外侧均不稳时说明整个外侧复合结构损伤。严重的膝关节内外侧不稳均可能包括交叉韧带损伤。
六、轴移试验和反向轴移试验——仰卧位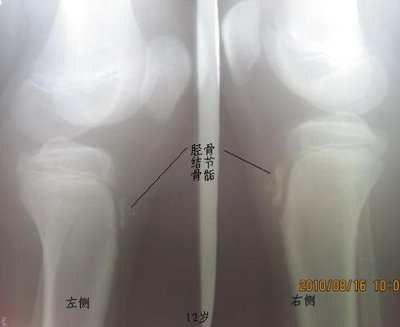
轴移试验:完全伸直膝关节,如同检查膝关节内侧稳定性时用腋部夹持患侧足,双手扶小腿施以外翻应力,逐渐屈曲膝关节,在屈膝接近20°时可以感觉到外侧胫骨平台向前移位的弹响,继续屈曲膝关节,在接近40°时可以感觉到胫骨外侧平台复位的弹响,此为轴移试验阳性。
反向轴移试验:一手扶足部,另一手扶小腿,先屈曲膝关节至最大限度,同时外旋小腿,如果有后外侧角不稳,这时会有胫骨外侧平台向后外侧的脱位,此时施以外翻应力,并逐渐伸膝关节,在接近40°时,由于髂胫束自股骨外上髁后侧向前侧的滑动,带动胫骨外侧平台复位而产生弹响感,此为反向轴移试验阳性。
轴移试验和反向轴移试验实质上是胫骨的一种旋转活动,但是这种旋转活动不是围绕胫骨本身的轴心,而是围绕着另外一个异常的轴心,也就是说,胫骨本身的轴心在围绕着另一个异常轴心在移动,因而有“轴移”之称。轴移试验和反向轴移试验所检查的韧带结构并非对应。轴移试验检查的是前交叉韧带的受损情况或者松弛情况,反向轴移试验检查的则是后外侧角的完整性。
在做轴移试验时,在完全伸膝位,由于后外侧角的紧张,胫骨外侧平台处于复位状态;当屈膝接近20°时,后外侧角松弛,对胫骨外侧平台向后外侧的牵扯力减弱,由于髂胫束向前的提拉,若同时有前交叉韧带的断裂或者松弛,会出现胫骨外侧平台向前外侧的移位,此时加以外翻应力时就会出现弹响感;当屈膝接近40°时,髂胫束自股骨外上髁前方滑向后侧,牵扯胫骨外侧平台复位,此时施以外翻应力时同样会出现弹响感。轴移试验阳性可以分为四度:一度指施加小腿内旋应力时轴移试验阳性,而小腿旋转中立时轴移试验阴性;二度指小腿旋转中立时轴移试验阳性,施加外旋应力时轴移试验阴性;三度指施加小腿外旋应力时轴移试验阳性;四度指伴明显外侧复合结构不稳的轴移试验阳性。一度阳性仅表明前交叉韧带松弛,二度以上阳性表明前交叉韧带断裂。
反向轴移试验并非用来诊断后交叉韧带损伤,其阳性结果表明后外侧角损伤。
七、半月板检查——仰卧位
有关半月板的检查可分为两类:挤压试验和研磨试验。挤压试验的动作实际上在检查膝关节侧向稳定性时已经实施。比如在施加外翻应力检查膝关节内侧稳定性时,如果出现膝关节外侧间隙的疼痛,则说明外侧半月板的损伤,在施加内翻应力检查膝关节外侧稳定性时,如果出现膝关节内侧间隙的疼痛,则说明内侧半月板的损伤。
研磨试验——McMurray试验:一手握住患侧足,另一手置于关节间线,如果要检查内侧半月板,则先极度屈曲膝关节,外旋患侧足并同时施以内翻应力,如果此时出现内侧关节间隙的疼痛及弹响,则说明内侧半月板后1/3的损伤,然后逐渐伸直膝关节,如果在屈膝90°时出现膝关节内侧的疼痛和弹响,则说明内侧半月板中1/3的损伤。如果要检查外侧半月板,则先极度屈曲膝关节,内旋患侧足并同时施以外翻应力,如果此时出现外侧关节间隙的疼痛及弹响,则说明外侧半月板后1/3的损伤,然后逐渐伸直膝关节,如果在屈膝90°时出现膝关节外侧的疼痛和弹响,则说明外侧半月板中1/3的损伤。
McMurray试验实际上是对半月板损伤机制的一种重复,其中有几点需要注意:一、该试验对急性损伤敏感性高,但是特异性低;对陈旧性损伤,常常难以诱发出典型症状体征。二、该试验对内侧半月板敏感性高,对外侧半月板敏感性低。三、在内外侧半月板损伤的鉴别上,该试验的准确率为85%。四、该试验不能检查半月板前角损伤。研磨试验还有其他一些方式,但从敏感性和准确性方面讲,还是以McMurray试验占优。
八、前后抽屉试验——仰卧位
前抽屉试验:屈膝90°,检查者坐于患侧足上以使其固定,双手抱小腿近段向前牵拉,观察胫骨向前移位程度。分别于小腿内旋位、中立位、外旋位进行检查。在内旋位,外侧韧带结构紧张,主要检查前交叉韧带和和外侧韧带结构;在中立位,主要检查前交叉韧带;在内旋位,内侧韧带结构紧张,主要检查内侧韧带结构和前交叉韧带。
胫骨内旋时,交叉韧带呈螺旋扭紧状态,胫骨外旋时,交叉韧带呈螺旋松解状态。因此在正常情况下,胫骨内旋幅度较外旋幅度小,行前抽屉试验时在内旋位胫骨前移幅度较在外旋位时小。在不同胫骨旋转位置的前抽屉试验除可以检查前交叉韧带外,可以间接检查内外侧韧带复合结构的完整性。
行前抽屉试验检查时有三个不便或缺点:首先,对于急性损伤的患者,由于关节内血肿等原因,患者常无法屈曲膝关节,因而不便于检查;第二,在屈膝位进行前抽屉试验时,由于半月板后角阻挡在股骨髁后部,常出现假阴性结果;第三,由于半月板的阻挡和大腿的不完全固定,无法分辨硬性和软性终止点,即无法区分韧带的完全断裂、部分断裂和无韧带断裂的关节囊松弛。
后抽屉试验:检查方法基本上同前抽屉试验,只是双手将小腿近段向后推移。在内旋位,内侧韧带结构紧张,主要检查后交叉韧带和和内侧韧带结构,在中立位,主要检查后交叉韧带,在外旋位,外侧韧带结构紧张,主要检查外侧韧带结构和后交叉韧带。后抽屉试验是检查后交叉韧带损伤的最可靠的方法。
九、Lachman试验——仰卧位或坐位
Lachman试验就是屈膝30°的前抽屉试验,有三种不同的检查方法。对于瘦小的患者,检查者一手握持大腿远段,一手握持小腿近段,在患者仰卧位即可进行检查;对于大腿较粗的患者,不能够用一只手握持,让患者仰卧,检查者可屈曲自己的膝关节垫于大腿远段之下,再用一手自上固定大腿进行检查;如果患者非常肥胖,一只手不能握持小腿者,可使患者坐于检查台边,屈膝约30°,检查者用双膝部固定患侧足,双手抱小腿近段进行检查。在检查时不但要检查胫骨的前移程度,更重要的是检查韧带的终止点。前交叉韧带的终止点可以分为硬性、软性两类。这三种方法以前两种最为准确。
比起前抽屉试验,Lachman试验有着明显的优点。该试验不但在陈旧性损伤时可以检查,在急性损伤时也可以进行检查;由于无半月板的干扰,检查的阳性率明显提高;可以准确检查到韧带的终止点。Lachman试验阳性并伴有软性终止点,说明前交叉韧带完全断裂;Lachman试验阳性并伴有硬性终止点,说明前交叉韧带部分损伤,或者单单关节囊韧带松弛;Lachman试验阴性肯定伴有硬性终止点,说明前交叉韧带正常。
十、大腿周径差别——仰卧位
于髌骨上缘近侧四横指处用软尺进行检查,并行双侧对比。也可以用手粗测。
大腿周径检查主要指检查股四头肌的萎缩程度,特别是股内侧肌的萎缩程度。该检查是了解膝关节病变程度以及在手术后进行膝关节功能康复状况监测的敏感指标。一些膝关节疾病,特别是儿童的膝关节疾病,常常仅表现为股四头肌的萎缩,此项检查则有助于诊断。髌骨上缘四横指处是股内侧肌肌腹部位,故该部位周径差别受股内侧肌萎缩程度影响最大。
十一、腘绳肌紧张度和伸膝抗阻试验——仰卧位
腘绳肌紧张度:仰卧位,行直腿抬高,可了解腘绳肌紧张度,其前提是没有坐骨神经症状。
长期腘绳肌紧张性活动可导致腘绳肌短缩,从而出现股二头肌止点、鹅足和半膜肌止点症状,常与膝关节内症状相混淆,腘绳肌紧张度检查有助于鉴别。
伸膝抗阻试验:仰卧位,检查者一手托患膝,让患者做伸膝动作,另一手置于踝关节前侧施以阻挡力。出现膝前疼痛则为阳性。
伸膝抗阻试验主要用来检查伸膝装置的劳损和髌股关节的退变,根据髌骨上缘、髌骨尖、髌韧带部以及髌骨后等具体出现疼痛的部位可以进行进一步诊断。伸膝装置的劳损可以在膝关节任何伸屈度进行检查,髌股关节的退变则须在屈膝45°-90°时进行检查。
十二、股四头肌紧张度和屈膝抗阻检查——俯卧位
股四头肌紧张度:俯卧位,极度屈曲膝关节,正常情况下,足跟应能接触臀部。若有股四头肌紧张或者短缩,则不能接触。
长期股四头肌紧张性活动可以导致股四头肌孪缩,从而出现伸膝装置劳损症状,股四头肌紧张度检查结合伸膝抗阻试验可以诊断。
屈膝抗阻检查:俯卧位,让患者做屈膝动作,于踝后施以阻挡力,出现腘绳肌止点疼痛为阳性。
屈膝抗阻试验结合腘绳肌紧张度检查有助于诊断腘绳肌劳损。
 爱华网
爱华网