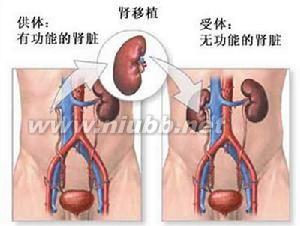
肾移植是把一个健康的肾脏植入病人右下腹的髂窝内。因为右侧髂窝的血管较浅,手术时容易与新肾脏血管接驳。一般多选择髂内动脉进行吻合,如果右髂内动脉管腔内出现动脉硬化、管腔狭小,术后恐血流量不足,亦可以与病人髂外动脉作吻合,血管吻合后,放开全部阻断血管的血管钳,待新的肾脏供血良好,便逐层缝合腹壁,完成手术。肾移植并非新肾与旧肾的交换。肾移植虽被西医认为是尿毒症的唯一治疗方法,但有调查显示:肾移植后病人要经历排斥反应、感染等威胁,5年存活率仅仅只有60%。自1954年,世界首例同卵双胞胎肾移植成功至今,经过50年的努力,已有50万例尿毒症患者接受了肾移植的治疗。
肾脏移植_肾移植 -必要
肾移植
肾移植前是否一定要把病肾切除呢?目前的肾移植手术仅需完成健康肾植入腹腔的程序,已不主张移植前先作双肾切除了,除非十分必要。
所谓必要,即是指原有的肾脏病继续存在,会直接危害患者的健康,或使疾病进一步扩散。例如严重的肾结核,肾脏本身的功能已失去,结核病灶的存在,还会向各处扩散;又如多发性铸型结石的存在,伴发顽固的细菌感染,容易引发败血症、肾盂积脓、肾周脓疡等危及生命的并发症;此外,还有肾脏肿瘤、巨大的多囊肾、大量的血尿等情况,也考虑先作肾切除,复原后再做肾移植,并非两种手术同时进行。除了上述疾病,均不主张处理原来的肾脏。
肾脏移植_肾移植 -准备工作
为了确保肾移植成功,肾脏移植前应作有关准备工作:
①血型测定:血型相同或符合ABO血型输血原则的异型才可移植。
②淋巴细胞毒抗体交叉配合试验:淋巴细胞的死亡数在10%以内者可接受。
肾移植③混合淋巴细胞培养试验:国外一般挑选母细胞的转化率在10%以内为合格,若转化率在20%以上,则术后发生排异反应频繁,程度严重。由于本试验检查时间长,对尸体供肾者无法预先测定。
④人体白细胞抗原血清学定型:是选择近亲尸体供肾的一项重要组织相容性检查,如由4个抗原完全相同的兄弟(姊妹)供肾,则2年存活率可高达95%。若只有1~2个抗原相同者,则长期存活率显著降低。现认为DR位点血清定型较A、B位点配型更为可靠。
肾脏移植_肾移植 -不适合人群
有下列疾病的患者不宜做肾移植:精神分裂症、转移性肿瘤、慢性活动性肝炎、肝硬化、慢性阻塞性肺病、支气管扩张、有过播散性结核病、顽固性心衰、凝血机制缺陷病、结节性多动脉炎、球孢子菌病、获得性免疫缺陷病、Fabry's病、原发性草酸盐尿症。
肾脏移植_肾移植 -治疗
肾移植当今肾移植术后抗排斥治疗的新的高效的免疫抑制剂不断出现,而抗排斥治疗中的辅助用药,也引起了越来越多的关注。合理应用辅助药物,有助于患者减轻经济负担,减轻免疫抑制剂的毒副作用,保护和改善肾功能。肾移植的抗排异治疗就是免疫抑制治疗。适用于除同卵孪生者外的任何肾移植病人;常见药物有:
(1)硫唑嘌呤是应用最广的抑制器官移植排异反应的药物。用法为:术前晚口服200mg,术日晨继服100mg,术后1―2天禁食,故不用硫唑嘌呤,术后第三日起每日口服50mg,维持直至停用环孢霉素A,然后逐步改为每天每千克体重2mg。肝功能减退或移植肾功能减退时应减量,最低维持剂量为每天每千克体重0.5―1.0mg。
(2)肾上腺皮质激素常用强的松。一般主张在移植当天开始给药。通常是先用较大剂量,约每日每千克体重1~2mg,以后逐渐减少,直至每日10~20mg的维持量。必要时可采用甲醛强的松龙冲击疗法。
(3)环磷酰胺治疗急性排异反应可采用环磷酰胺冲击疗法,每天200~400mg静脉点滴,持续2~3天。小剂量时可预防慢性排斥反应,每日50~75mg口服。
肾移植
(4)环孢霉素A80年代初,由于环孢素A的问世,使肾移植的存活率出现了划时代的进展。由于环孢霉素A免疫抑制作用强且副作用比强的松、硫唑嘌岭少,因此已成为肾移植术后首选的抗排异药物。美国Kahan教授提出联合用药方案,即硫唑嘌呤每天每千克体重2mg,强的松每天10mg,环孢霉素A每天每千克体重2-3.5mg。我国对环孢霉素A的用法有2种:①手术日服环孢霉素A每天每千克体重10~14mg,术后2~3天静点每天每千克体重4~5mg,再改口服每天每千克体重10~14mg。两周后开始减量,每月每千克体重减2mg,至3月后改维持量,每天每千克体重3―5mg;②对供肾质量好,且配型满意者,从术后第3天开始用环孢霉素A,剂量为每天每千克体重8―10mg;逐渐减量直至每日每千克体重4mg作维持治疗。由于环孢霉素A具有肾毒性,它可以导致;①移植肾少尿期延长,肾功能恢复延缓。②急性肾中毒,表现为移植肾功能恢复后又出现尿量减少,血肌酐升高,内生肌酐清除率下降。⑧慢性肾中毒,长期应用环孢霉素A后,肾功能逐渐减退,严重者可导致慢性肾功能衰竭,常伴有重度高血压,肾穿刺活检可见血管硬化、肾小管空泡形成和肾间质纤维化。此外,该药可引起多毛及肝中毒等副作用。因此,在用药过程中应定期监测血药浓度,根据血药浓度使用环孢霉素A有利于提高疗效,减少毒性反应。
(5)其他抗排异反应的药物有抗淋巴细胞球蛋白、单克隆抗T细胞抗体、FK506等。价格昂贵,适用于移植肾功能延迟恢复及高危的肾移植患者。持续应用免疫抑制剂是移植肾长期存活的必要条件。肾移植病人千万不可擅自停药,并应定期到医院复诊检查,向医生汇报病情及服药情况。
另外:羟苯磺酸钙、阿魏酸哌嗪、磷酸川芎嗪、丹参片、穿心莲片、藻酸双酯钠、潘生丁、阿斯匹林等,可以改善微循环,从而保护和改善移植肾功能。维生素C、复合维生素B等,是肾移植术后的常用药物。百令胶囊与环孢素合用,能减少其毒性作用。据研究能减少环孢素肾毒性的还有:某些钙拮抗剂、鱼油、别嘌呤醇、己酮可可碱、罗格列酮、神农33注射液、大黄、复方丹参注射液、茶多酚、姜黄素、汉防己甲素、洛沙坦、秋水仙碱等。
肾脏移植_肾移植 -鉴别
肾移植1、肾灌注不良
血容量不足、肾血管栓塞、肾动脉吻合口狭窄、肾周围血肿、淋巴囊肿压迫肾血管时,肾灌注受限,肾缺血可致肾移植术后少尿。但有其相应表现,一般不难鉴别。
2、尿路梗阻
膀胱输尿管吻合口狭窄或血块堵塞、导尿管堵塞等,可在术后24~48小时内尿量突然减少或无尿。通过冲洗导尿管、膀胱镜检查或插入输尿管导管等,可以鉴别。
3、感染体内有感染灶时,虽不严重,但因机体抵抗力低,亦可引起发冷发烧、尿量减少、血肌酐、尿素氮升高等改变,并可诱发急性排斥反应。常发生于术后3个月之内。多为肺部感染、泌尿系感染,亦可为全身感染。应作肺部X线检查、尿培养、血培养等,仔细寻找可能存在之感染灶,以免贻误治疗。
4、药物毒性反应
某些药物,如庆大霉素、卡那霉素、先锋霉素等,有一定肾毒性。肾脏功能尚未稳定时,如应用不当,可致肾功能损害,出现尿少、尿闭,血肌酐、尿素氮升高。有用药剂量较大、时间较长的病史,尿改变明显,蛋白、管型较多,不难鉴别。
肾脏移植_肾移植 -检查方法
由于移植肾供体和肾移植受体间存在着抗原的差别,是肾移植后排斥反应发生的基础,排斥反应的发生直接影响着移植肾的存活,在人类与移植有关的主要有红细胞ABO血型抗原系统和人类白细胞抗原系统(简称HLA),为了避免或减少肾移植后发生排斥反应的可能,取得肾移植的成功和使移植肾长期存活,肾移植前必须进行包括有血型,淋巴细胞毒试验,人类白细胞抗原(HLA)系统和选择性进行群体反应性抗体(PRA)检查等多种配型。
询问病史及全面体检
肾移植
配型实验
血型;
人群体抗体反应试验(PRA);
HLA分型;
交叉配合试验(淋巴毒试验)。
实验室检查
血常规,出凝血时间,凝血酶原时间/部分凝血酶原时间;
血生化常规检查,肝肾功能,血糖,血脂;
乙肝病毒(HBV),丙肝病毒(HCV),巨细胞病毒(CMV),人类免疫缺陷性病毒(HIV),血浆快速反应素试验(梅毒);
尿常规,尿培养;
大便常规,潜血试验。
影像学检查
胸部X光片,腹部B超,胃肠钡餐检查(必要时胃镜检查)
心电图
肾脏特殊检查
腹部平片+静脉肾盂造影,核素肾图,螺旋CT肾脏血管造影
肾脏移植_肾移植 -排异反应
肾脏移植后常易产生排异反应,主要是患者的淋巴细胞能识别移植肾组织中的外来组织相容性抗原,当其受到后者的刺激后,很快会被致敏,对移植肾组织产生一系列特异性免疫反应,即为排异反应。在排异反应中细胞免疫及体液免疫系统均可发生重要作用,导致移植肾组织破坏、功能丧失和全身反应。排异反应的类型有超急性排异反应、急性排异反应和慢性排异反应。超急性排异反应为体液免疫反应,发生于移植肾血液循环恢复后,即刻或几小时到1~2天内。一般以立即摘除移植肾为宜,选用ABO血型相容及淋巴细胞毒交叉试验阴性的供肾者,可减少此种排异反应。急性排异反应主要为细胞免疫反应,一般多发
肾移植生在术后7~60天。组织配型差者常较早发生,也有发生在慢性排异反应的基础上。处理一般选用甲基强的松龙1克或琥珀酸氢可的松1~3克静脉滴注,每日1次,共2~3天,个别用5天,剂量多少依据排异反应出现的早晚、程度和治疗反应而增减,原则上短期后终止治疗。慢性排异反应是在存活半年以上移植肾功能正常然后才出现者,肾活检可发现典型慢性排异反应,但部分患者临床可无症状,肾功能也正常,但动态测定移植肾血流量可发现异常。由此可知肾脏移植是否成功,排异反应的是否出现及程度轻重至为关键。为预防排异反应的出现,移植前的有关检查十分重要,必须符合要求。另外移植后若出现排异反应则应积极妥善地处理。对排异反应治疗有效者摘肾应慎重,一般认为移植术后头2个月内,如发生2次以上的严重排异反应,应摘除移植肾,待机作再次移植。对超急性排异反应频繁发作,移植肾破裂出血及肾动脉干或主支血栓形成者则应不失时机地摘除移植肾
肾脏移植_肾移植 -长期存活率低
肾移植
肾移植在中国开展最早,也是比较成熟的一项技术。尽管肾移植近期疗效已经令人很满意,一年平均存活率达94%以上,但从长远看,效果并不尽如人意,而且带功能肾死亡的病人越来越多,超过了肾移植死亡人数的40%。如果单纯从移植肾的功能来看,这些手术无疑是成功的,但病人最后如果死亡了,无论原因何在,这些移植手术似乎都失去了意义。目前国内绝大多数医疗机构都将关注度聚焦在术前供体和手术的成功率上面,对移植术后的器官长期存活和生存质量的认知率却普遍较低。在众多接受了器官移植手术的患者中,他们的长期生存率到底有多少,他们接受器官移植后的生存质量又有多大改善?能拿出数据来的医疗机构几乎是凤毛麟角。
目前威胁肾移植患者长期生存最主要的问题是药物毒性、心血管疾病、病毒性感染、排斥反应,以及病人不能长期坚持听从医生的指导,依从性差等。尽管抗排斥药物近年的进步使肾移植患者术后生存率大大提高,但与移植手术本身相比,术后的医疗护理、合理用药、饮食锻炼、生活习惯等同样重要。
在临床上,移植后感染已经成为医生和患者面临的最主要问题,尤其是移植后的巨细胞病毒感染。从全球数据来看,移植后50%的患者会发生巨细胞病毒感染。从国内移植数据库的统计结果看,巨细胞病毒感染的检出率越来越高,去年单肾移植就有21%的患者发生了移植后感染。另外有症状的巨细胞病毒感染在肾移植、肝移植、心脏移植以及心―肺联合移植中的发生率分别为8%、29%、25%和39%。移植后如果发生巨细胞病毒感染,可以导致很多严重的后果,例如增加急慢性排斥的发生、心血管疾病的发生、移植后糖尿病的发生,降低长期存活率等。
心血管疾病是危及肾移植患者生命的首要因素,大约50%的肾移植患者死于心血管疾病。而造成心血管疾病的关键因素,则是移植术后高血压与高胆固醇血症。
有专家指出,肾移植半年后仍有25%~40%的肾脏移植病人会逐渐出现肾功能减退、蛋白尿、进行性贫血和移植肾体积缩小等,并且在10年内出现移植肾功能衰竭。其中移植肾慢性失去功能会在术后6个月至数年后发生,患者常没有任何不适。
肾脏移植_肾移植 -基本概念与术语
移植:采用手术或其它手段,将某一个体的细胞、组织或器官移植到个体本身或其他个体体内。
移植物:被移植的细胞、组织或器官。
供者:提供移植物的个体,可为活体或尸体供者。
受者:接受移植物的个体,也称为宿主。
自体移植:供、受者为同一个体的移植。
异体移植:供、受者为不同个体的移植。
原位移植:将组织或器官移植到其原来解剖位置的移植。
异位移植:将组织或器官移植到不同解剖位置的移植。
同系移植:遗传基因完全相同的不同个体之间的移植,如:同卵双生子之间的移植。
同种移植:遗传基因不完全相同的同一种属不同个体之间的移植。
异种移植:指遗传基因完全不同的不同种属之间的移植。
肾脏移植_肾移植 -肾移植的历史
早期试验阶段
1902年奥地利Ullmann首先施行了狗肾移植和狗-羊肾移植;
1905年法国Carrel成功建立了血管吻合方法;
1906年法国Jabulay在2名慢肾衰患者的臀部移植了来自患不治之症患者的肾脏,仅有短暂功能;
1909年Unger进行猴肾移植到人的尝试,无尿液产生;
肾脏移植_肾移植 -初步临床应用阶段
1936年苏联Voronoy为一例汞中毒所致急性肾衰患者进行尸体肾移植,未获成功。至1949年共施行6例,均未成功。
1947年波士顿Hufnagel和Hume等为一例急性肾衰患者施行同种异体肾移植。供肾移植至前臂。移植肾功能仅维持了2-3天,但使患者成功度过了急性肾功能衰减。
1950年Lawler将因肝病死亡的患者的肾脏移植给一位血型相同的44岁女性,有尿液生成,53天后移植肾仍有功能,10月后手术探查发现移植肾已经缩小、变色,提示已排异。
1951年Dubost和Servelle应用死刑犯的肾脏,各施行1例肾移植,分别在术后17天和19天死亡。
1953年Hamburger首次应用活体亲属肾,移植肾功能维持22天,因排异失败。
1953年Hume报道了9例肾移植,其中一例移植肾存活5个月。
1954年Murry等首次成功完成同卵双生子间的肾移植手术,并因此获得1990年诺贝尔生物医学奖,开创了器官移植的新纪元。
肾脏移植_肾移植 -稳步发展阶段
1955年美国医生Hume在肾移植中使用了类固醇激素,使同种移植有了新的进展。
1959年Murry和Hamburger分别对双生子间或同胞手足间的肾移植受者应用全身照射,作为术后免疫抑制治疗,获得成功。
1962年硫哇嘌吟临床应用使肾移植的成功率大幅度提高。
1963年Starzl提出联合应用硫唑嘌呤及皮质类固醇的传统标准免疫方案。
1958年Dausset发现人类第一个白细胞抗原。
1964年Terasaki应用微量淋巴细胞毒方法,奠定了HLA(人类白细胞抗原)的分类方法的基础。使供受者间组织配型成为可能。
1960年血液透析用于慢性肾功能衰竭,使肾移植患者能在术前得到较充分准备,并可较长时间的等待合适的供肾。
肾脏移植_肾移植 -环孢素时代
1978年Calne首先应用钙调神经蛋白抑制剂(CNI)-环孢素-进行免疫抑制治疗。
80年代环孢素的全面推广使用显著提高了肾移植的存活率。
进一步发展阶段
90年代各种强效免疫抑制剂(如:吗替麦考酚酯、他克莫司、巴利昔单抗、达利珠单抗、西罗莫司等)的临床应用使尸体肾移植的1年存活率提高到90%以上。
肾脏移植_肾移植 -国内发展历程
1960年吴阶平院士率先实行第一例人体肾移植。20世纪70年代肾移植全国正式展开。
自1989年以来,每年施行1000例以上,至1994年底累计13594例次。开展肾移植医院由1991年77个增至1993年的95个。至1993年底,1年生存率从1984年的86.7%提高到93.7%,长期存活率也逐年上升。
至1998年底,全国开展肾移植的单位已达80个,肾移植总数达到2万余例。
2000年5月国内肾移植累计已达2.53余万例次.我国每年实施肾移植4000余例次,居亚洲之首,最长健康存活达23年。目前国内已有91家医院能够开展临床肾移植手术。
2009年10月,我国已累计开展器官移植超过10万例,成为仅次于美国的第二大器官移植大国。
肾脏移植_肾移植 -肾移植的禁忌征
(1)当肾脏疾病是由全身疾患所引起的局部表现时,不能考虑肾移植,因为这一疾病将蔓延到移植的肾脏。如淀粉样变性、结节性动脉周围炎和弥漫性血管炎等。
(2)全身严重感染、肺结核、消化性溃疡和恶性肿瘤病人,不能考虑肾移植。因在移植后应用免疫抑制剂和类固醇时,疾病将迅速恶化。
(3)当患有严重的内科疾病无法耐受手术或麻醉时,不能考虑肾移植。如:严重的心脏病、慢性阻塞性肺病、肝硬变等。
(4)因为移植后需要终生维持治疗,患有精神性疾病、患者依从性差、经济条件差的患者,不能考虑肾脏移植。
肾脏移植_肾移植 -相关词条
松毛虫性骨关节病四肢血管损伤输卵管妊娠同型胱氨酸尿症臀先露微小病变性肾病 爱华网
爱华网